Радикулопатии
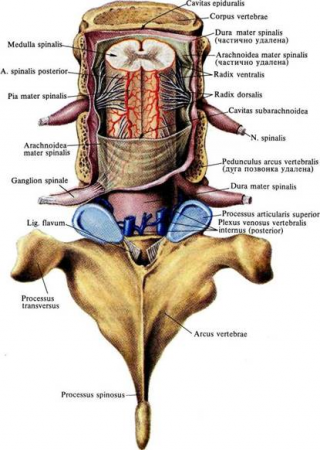
Под термином "радикулопатия" в неврологии обозначают симптоматику, связанную с повреждением, поражением или зажатием корешков спинномозговых нервов. Наиболее частыми причинами шейной радикулопатии являются травмы, подъем тяжестей, перенесенные воспалительные заболевания, инфекции, грыжы межпозвонковых дисков, заболевания позвоночника или их разновидности: остеохондроз, спондилез, спондилит и т. подобное.
Роль грыжи дисков при поражении шейных корешков менее значительна, чем при поражении пояснично - крестцовых корешков. Как и на поясничном уровне , выделяют:: медиальные межпозвоночные грыжи , которые могут быть причиной компрессии спинного мозга, но очень редко вызывают болевой синдром;
Латеральные межпозвонковые грыжи , направленные в сторону межпозвонкового отверстия способные сдавливать спинномозговой корешок, которые и приводят к интенсивному болевому синдрому..
Наиболее часто грыжи диска выявляются на уровне С5 - С6 и С6 -С7, что вызывает поражение соответственно корешков С6 и С7.
Спондилёз ( Спондилез представляет собой дегенеративную болезнь позвоночника, для которого характерно разрастание костной ткани возле позвонков). Это инволюционное явление изнашивания, а также старения всех составляющих позвоночника. Заболевание сопровождается дистрофией внешних волокон, передних и боковых частей фиброзного кольца..
Шейный спондилез состоит из артроза и гипертрофированных межпозвонковых (фасеточных) суставов, формирование "унковертебральных суставов", равномерное выпячивание межпозвонковых дисков, гипертрофию связок, формирование остеофитов, воспалительное поражение в периартикулярных тканях. Такие изменения не только служат источником боли. но и вызывают сужение межпозвонковых отверстий или позвоночного канала, которые приводят впоследствии к компрессии спинномозгового корешка, спинального ганглия или спинного мозга..
Причины развития шейной радикулопатии.
Вертеброгенная шейная радикулопатия включает грыжу диска, стеноз позвоночного канала, образование остеофитов в позвонках, шейный спондилез и спондилоартроз. Непосредственной причиной всего комплекса болевых синдромов при цервикальной радикулопатии является компрессия (сдавление) спинномозговых корешков, кровеносных сосудов, а также спинного мозга и сосудистых сплетений. Компрессия может вызываться грыжей диска, реже протрузией, остеофита ми в позвонках и фасеточных суставах. Такие же последствия может вызывать спондилолистез.
Возможны и другие причины радикулопатии, в том числе травмы позвоночника, инфекционные и онкологические заболевания.
Межпозвонковые грыжи могут быть медиальными (срединными) - возникают довольно редко и могут привести к сдавливанию спинного мозга (миелопатии), но при этом практически не вызывают болевого синдрома. Компрессия спинномозговых корешков и интенсивные боли характерны для латеральных (боковых) грыж. Чаще грыжи диска выявляются на уровне позвоночных двигательных сегментов (ПДС) С5-С6 и С6-С7, приводя к поражению соответственно корешков С6 и С7.
Наиболее часто страдает шейный корешок С7 (60% случаев), реже - С6 (до 20% случаев), что объясняется более высокой нагрузкой на нижние суставы шейного отдела позвоночника.
Непосредственной причиной болевого синдрома при ветреброгенной шейной радикулопатии являются два фактора: раздражение болевых рецепторов (ноцицепторов) в наружных слоях поврежденного диска и окружающих его тканях, и повреждение нервных волокон корешка в результате компрессии, воспаления и отека, нарушения питания в окружающих тканях.
Корешковый синдром при шейной радикулопатии часто сопровождается формированием в мышцах шеи, плечевого пояса, рук болезненных триггерных точек, которые могут дополнительно усиливать болевой синдром.
Компрессионные синдромы при шейной радикулопатии различной локализации
В зависимости от локализации места ущемления либо раздражения нервного корешка симптоматика шейной радикулопатии несколько различается. По клиническим признакам можно выделить следующие радикулопатии в зависимости от локализации источника болевого синдрома.
Клиническая картина радикулопатий связана с местом локализации и зависит от того какие корешки вовлечены в воспалительный процесс.Чаще всего корешковый синдром характеризуется иррадиацией боли в зону дерматома , который иннервируется пораженным корешком, очень часто боль отдает в лопатку, затылок, меж лопаточную область, плечевой пояс, по передней поверхности грудной клетки.
Вертеброгенная шейная радикулопатия начинается преимущественно без выраженных каких либо провоцирующих факторов с возникновением боли в утреннее время с отдачей боли в руку. Боль может как острой так и под острой с характерными ощущениями скованности в мышцах шеи. Появляются ощущения онемения , которые выявляются в 50 -80% случаев , слабость мышц - примерно у трети случаев, изменение рефлексов - в 65-70% случаев. Выявляется ограничение подвижности шейного отдела позвоночника, напряжение шейных мышц.
Методы дополнительной диагностики.
1. Рентген шейного отдела позвоночника в 2 проекциях (техника исполнения через открытый рот);
2. МРТ;
3. КТ в отличии от МРТ при данной патологии более качественно выявляет:
- стеноз межпозвонкового отверстия; наличие остеофитов, оссификацию задней продольной связки, однако при этом надо учитывать, что у 2/3 лиц , никогда не ощущающих боли, эти методы исследования выявляют те или иные изменения в позвоночнике, нередко на нескольких уровнях.
4. УЗДГ (бца);
5. ОАК с лейкоцитарной формулой + СОЭ, ОАМ, Биохимия крови: общий белок, АСЛО, С - реактивный белок, Ревматоидный фактор;
Дифференциальный диагноз проводится:
- если боль носит неврологический характер,то связанна ли она с поражением корешка, нервного сплетения, или периферического нерва;
- если боль связанна с поражением корешка, являются ли ее причиной дегенеративно - дистрофические изменения позвоночника, или это какой то иной процесс;
- имеются ли у пациента помимо поражения корешка симптомы вовлечения спинного мозга;
- имеет ли боль скелетно - мышечный характер, или боль связанна с вовлечением невральных структур (имеется невропатичесуий компонент).
Лечение шейной радикулопатии.
Хирургическое вмешательство при шейной радикулопатии показано только при симптомах сдавления спинного мозга (спондилогенная шейная миелопатия) и резко выраженном болевом синдроме длительно некупирующимся.
У подавляющего большинства пациентов с вертеброгенной шейной радикулопатией консервативная терапия показывает хорошие результаты. Главной задачей на первом этапе лечения является обезболивание. Применяются нестероидные противовоспалительные препараты (НПВП), которые оказывают как обезболивающее, так и противовоспалительное действие. НПВП должны применяться с первых часов развития заболевания. Выбор препарата определяется соотношением его эффективности и безопасности. Для снижения тяжести болевого синдрома и улучшения состояния больного могут быть использованы некоторые препараты из группы антиконвульсантов и антидепрессанты (при длительности болевого синдрома более 6-7 недель). Для купирования острой боли применяются также комбинированные витаминные препараты группы В (В1, В6, В12), которые оказывают положительное воздействие на процессы в нервной системе (обмен веществ, метаболизм медиаторов, передачу возбуждения) и на регенерацию поврежденных нервов.
В остром периоде показана иммобилизация шеи с помощью мягкого или полужесткого воротника (прежде всего в ночное время), срок которой должен быть ограничен несколькими днями
В последующем проводятся: физиотерапия, рефлексотерапия, массаж, кинезиотерапия (ЛФК) , остеопатия по показаниям, мануальная терапия по показаниям, прикладная кинезиология.
При хроническом болевом синдроме необходим комплексный психофизиологический подход, учитывающий значение как периферических, так и психологических факторов происхождения боли.
Течение и прогноз.
Прогноз в целом благоприятный, в большинстве случаев наступает полное восстановление, которое иногда может затягиваться до нескольких месяцев.
К неблагоприятным факторам излечения относятся:
- пожилой возраст;
- длительные статические или физические нагрузки;
- хлыстовая травма, травма, алкоголь, наркотики;
- аномалии развития (узкий позвоночный канал, аномалии Клиппеля - Фейля;
- соматоформные формы расстройства;
- рецидив наблюдается у 30-32% пациентов в течение первых двух лет;
- при пятилетнем наблюдении у 85% пациентов развивается стойкая ремиссия.